EL ARTE DE LA CONSULTA EXTERNA

 A pesar de que la mayor parte de la atención dedicada a un paciente se realiza en la consulta externa, se ha dado un énfasis desmedido en la protección del paciente durante una hospitalización. A continuación, se presentan algunos ejemplos de protección a un paciente durante un internamiento hospitalario y la lentitud y descuido en la atención en la consulta externa. Por ello, les presento el caso de María Medrano, quien acude a una cirugía por dolor abdominal intenso localizado en la parte superior derecha del abdomen, justo debajo del hígado. Su cirujano le aseguró que se debía a un mal funcionamiento de su vesícula y que al quitársela se controlará de sus síntomas. Ingresó y durante su estancia vivió lo siguiente:
A pesar de que la mayor parte de la atención dedicada a un paciente se realiza en la consulta externa, se ha dado un énfasis desmedido en la protección del paciente durante una hospitalización. A continuación, se presentan algunos ejemplos de protección a un paciente durante un internamiento hospitalario y la lentitud y descuido en la atención en la consulta externa. Por ello, les presento el caso de María Medrano, quien acude a una cirugía por dolor abdominal intenso localizado en la parte superior derecha del abdomen, justo debajo del hígado. Su cirujano le aseguró que se debía a un mal funcionamiento de su vesícula y que al quitársela se controlará de sus síntomas. Ingresó y durante su estancia vivió lo siguiente:
1. Le proporcionaron un documento llamado Consentimiento Informado en donde le explicaban el tipo de procedimiento quirúrgico al que sería sometida, los beneficios y los riesgos. Como le pareció muy claro aceptó y firmó junto con 2 testigos y su médico.
2. La enfermera le preguntó si tenía o no alergias y le colocó una solución de Hartmann en su brazo izquierdo. Aprovechó para tomarle estudios de sangre. Casi no le dolió.
3. Al llegar al quirófano, una doctora Anestesióloga la interrogó sobre sus padecimientos y cirugías previas, le escuchó sus pulmones y corazón y luego le explicó el tipo de anestesia que le daría.
4. El cirujano la operó con una técnica llamada laparoscópica. María ni se enteró, porque estaba en brazos de Morfeo.
5. Al segundo día le dieron de alta y el médico le explicó que la vería en 10 días para retirarle los puntos.
Al acudir a los 10 días a la Consulta Externa, María Medrano le dice al cirujano que el dolor sigue, que allí lo tiene y que aún no se le quita. El cirujano le explica que no puede ser. Incluso le enseña el video y el informe que dice que la vesícula ya fue quitada.
En realidad, María sigue con su dolor y decide ir la Clínica de otro médico, un Gastroenterólogo clínico, quien le dice que su dolor es de “colitis”. María le dice, que sí que en efecto ella ha sufrido ya de varios episodios de colitis y que le suena parecido. Le dan tratamiento con buscapina y se mejora.
María va feliz por la vida, come todos sus antojos, porque es de buen diente. Pero al mes recae. Un poco molesta con el cirujano y desilusionada con el segundo médico busca un tercer médico con quien también se mejora, pero luego 2-3 meses después recae. En realidad, así se la pasa por 3 años de su vida, con altibajos, cambiando y cambiando de médicos. Ella trabaja mucho, come poco, rápido y frecuentemente a deshoras, a veces fuera de casa y llega agotada a casa y sólo con ganas de dormir. Finalmente, se decide, saca una cita y llega a su siguiente médico.
 El noveno médico le explica un poco más su padecimiento y en particular le comenta que debe cambiar algunos malos hábitos y considerar que al tener un Síndrome del Colon Irritable debe considerar que su intestino es sensible y que por lo tanto debe modificar su alimentación, realizar ejercicio y disminuir las situaciones de estrés malo.
El noveno médico le explica un poco más su padecimiento y en particular le comenta que debe cambiar algunos malos hábitos y considerar que al tener un Síndrome del Colon Irritable debe considerar que su intestino es sensible y que por lo tanto debe modificar su alimentación, realizar ejercicio y disminuir las situaciones de estrés malo.
Si reflexionamos sobre el caso Medrano, nos percataremos que sus cuidados en el hospital solo fueron por 2-3 días, mientras que los cuidados de su enfermedad han requerido varios años. Por ello, “la calidad en los cuidados de salud” debe valorarse no sólo dentro de un hospital (cuidados internos) sino también en las consultas, en las clínicas ambulatorias (cuidados externos).
Según la Agencia de Investigación y Calidad en los Cuidados de Salud, de los Estados Unidos, el aseguramiento de la seguridad de los pacientes, a nivel de la consulta externa, conlleva retos muy particulares en las siguientes situaciones:
• Las responsabilidades del paciente y/o del cuidador del paciente.
• Las responsabilidades de los proveedores de salud.
• Las responsabilidades de la comunidad y del sistema de salud del estado
En relación al primer punto, dado que existe un largo tiempo entre la prescripción de medidas terapéuticas y la siguiente consulta (a veces hasta 6 largos meses), corresponde al paciente y/o familiares la vigilancia del buen apego del enfermo a las recomendaciones. Destaca en particular evitar la automedicación o bien la interacción medicamentosa derivada de la visita con varios médicos de diversas especialidades. En ocasiones se requerirá realizar ajustes en el estilo de vida (alimentación, ejercicio, relajación) e incluso en la medicación (idealmente mediante una llamada telefónica con el médico) para lograr mantener la eficacia y reducir los riesgos de toxicidad o de la simple falta de eficacia (que también forma parte de la mala calidad en el cuidado de salud). Esto es particularmente relevante en la diabetes, situación en la cual el paciente debe aprender a medirse la glucosa y realizar ajustes en la dosis de su medicamento (por ejemplo, la cantidad a inyectarse de insulina).
 En el caso de la cirrosis pueden requerirse ajustes en la dosis de propranolol (un medicamento que previene una hemorragia por ruptura de varices en el esófago), del diurético (un medicamento que controla la retención de líquidos en el vientre o en las piernas) o del medicamento para la encefalopatía (un trastorno de la orientación, de la memoria y de la coordinación psicomotora).
En el caso de la cirrosis pueden requerirse ajustes en la dosis de propranolol (un medicamento que previene una hemorragia por ruptura de varices en el esófago), del diurético (un medicamento que controla la retención de líquidos en el vientre o en las piernas) o del medicamento para la encefalopatía (un trastorno de la orientación, de la memoria y de la coordinación psicomotora).
En relación al segundo punto, debe precisarse cuál será el rol de los diferentes proveedores de salud y quien será el que lleve “la coordinación integral” en caso de discrepancias, sobre todo cuando existen varios especialistas que controlan diversas enfermedades. Es probable que en algunas situaciones se requerirá asesoría telefónica para ajustar una terapia o para indicar estudios complementarios. Lo ideal entonces será lograr que el paciente tenga acceso al teléfono celular de los profesionales de salud (con las reglas de horarios que apliquen) para poder “activar” cambios o “desactivar” situaciones que podrían asociarse a mayores complicaciones. La relación debe ser muy eficiente, ágil y flexible, para garantizar la reducción de riesgos.
Finalmente, en relación al tercer punto, las “deficiencias del sistema oficial de servicios de salud” que en nuestro país equivale a las consultas de 10-15 minutos que se imparten en el IMSS, ISSSTE y otras instituciones públicas, se asocian a dos principales tipos de errores:
• Errores de diagnóstico
• Errores de prescripción
El primero de los errores conlleva que el paciente no mejore ya que no se logró precisar “la causa raíz de su problema”. La consecuencia será el control parcial de los síntomas y/o la persistencia de los mismos, a veces por meses y/o años debido a que el paciente no se le involucra en la complejidad diagnóstica y en la necesidad de realizar estudios incómodos y/o molestos para diagnosticar la naturaleza de su enfermedad.
El segundo de los errores provoca más de 4.5 millones de consultas anuales, según registros de los EEUU (!!!), lo cual frecuentemente corresponde a reacciones adversas por medicamentos. Según algunos estudios, una buena parte de los errores de medicación se explican por falta de entendimiento de la receta que da el médico.
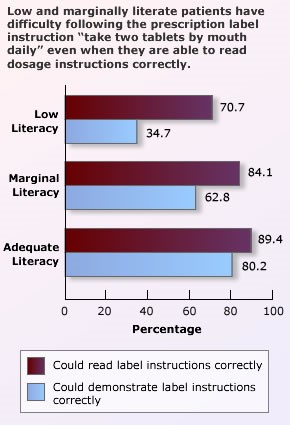 En nuestro país, se me ocurren los siguientes ejemplos:
En nuestro país, se me ocurren los siguientes ejemplos:
• Receta con letra ilegible (a veces se debe a que el sistema entrega una copia y la calidad de la misma es muy mala).
• Pérdida o daño a la receta, por descuido del paciente.
• Incapacidad de lectura por parte del paciente (por analfabetismo)
• Dificultad del paciente para comprender la indicación, por nivel bajo de estudios. Por ejemplo, una tableta 3 veces al día, puede entenderse como en desayuno, comida y cena, pero también como un consumo a las 8, 16 y 24 horas, lo cual puede provocar un desvelo innecesario (por la dosis nocturna).
• Modificación de la receta por substitución de medicamentos que tiene el IMSS o ISSSTE
• Modificación de la receta por medicamentos genéricos del Dr. SIMI, cuya calidad no está siempre garantizada.
• Modificación de la receta por medicamentos recomendados por familiares y/o amigos.
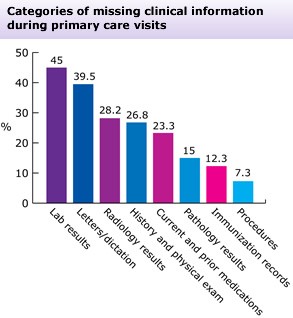
Uno de los retos en la consulta externa de instituciones públicas es el acceso a los datos del paciente en situaciones en las cuales el médico enfrente situaciones de “gran desgaste laboral” por el gran número de pacientes a consultar en un corto período de tiempo. Si bien se ha avanzado en los expedientes electrónicos, no siempre se dispone “a tiempo” de los datos de laboratorio y/o gabinete, que son fundamentales para el buen diagnóstico y tratamiento. La figura muestra algunos ejemplos de retraso a los que se enfrentan “los médicos de primer contacto”.
Es muy frecuente que, en un paciente con recién diagnóstico de cáncer, digamos en la consulta privada, se dan citas de varios meses y una vez que se consigue la revisión de un especialista se vuelva a programar estudios complementarios (por ejemplo, una tomografía) con intervalos de varias semanas, lo cual permite que la enfermedad progrese.
En resumen, sin duda se requerirán de reformas estructurales en los sistemas institucionales de salud, pero también gran compromiso de los pacientes. El compromiso se puede lograr a través de acciones educativas dirigidas a pacientes. Nosotros estamos convencidos de que en el seno de “grupos de ayuda mutua” se pueden crear espacios para que el paciente adquiera conciencia de su importante rol protagónico el cuidado de su salud. Algunos ejemplos que se han ya activado y otros que deberemos poner en práctica en el grupo AMIGOS DEL HÍGADO son los siguientes:
 1. Comprensión del porqué de los diversos estudios diagnósticos y la importancia de que se realicen periódicamente, aun cuando no sean gratos (por ejemplo, muestras de sangre, una endoscopía o un ultrasonido hepático)
1. Comprensión del porqué de los diversos estudios diagnósticos y la importancia de que se realicen periódicamente, aun cuando no sean gratos (por ejemplo, muestras de sangre, una endoscopía o un ultrasonido hepático)
2. Importancia de conocer el listado de medicamentos y entender porque se toma cada uno de ellos.
3. Anotar los síntomas y en ocasiones llevar un registro del peso corporal, de la presión y/o frecuencia cardiaca o bien de algunos síntomas (vómito, diarrea, fiebre, apetito, dolor, etcétera).
4. Demostración del entendimiento del paciente (encuestas de calidad, formatos de registro de signos vitales, entrega de registros de consumo de medicamentos, etcétera).
5. Involucrar al paciente en la recepción, lectura y comprensión de sus estudios y de sus medicamentos. Se conoce como “empoderamiento” y ha demostrado que incluso los pacientes de “bajo grado escolar” pueden beneficiarse y ser activos y participativos.
En otra ocasión hablaremos de las metas de seguridad en el paciente, con énfasis en los cuidados ambulatorios, propuestas por la agencia americana conocida como la Joint Commission y que en nuestro país han sido tomadas por el Consejo de Salubridad General para la implementación de Estándares de Certificación de clínicas.
Mientras tanto, te envío un abrazo. Disfruta de la vida. Recuerda que es como un gran lienzo, usa el pincel y los colores. Agrégale color, música y movimiento. Crea tu paraíso.
Jorge Luis Poo es un médico, dedicado al Arte de Cuidarte, en la Clínica REMEDHE (www.artedecuidarte.mx), localizada en el sur de la CDMX (telefono de contacto: 55-5666-8305).
Referencias:
1. https://psnet.ahrq.gov/primers/primer/16/patient-safety-in-ambulatory-care.
2. Wolf MS, Davis TC, Shrank W, et al. To err is human: Patient misinterpretations of prescription drug label instructions. Patient Educ Couns. 2007;67:293-300.
3. Smith PC, Araya-Guerra R, Bublitz C, et al. Missing clinical information during primary care visits. JAMA. 2005;293:565-571.
4. https://www.jointcommission.org/ahc_2017_npsgs/


